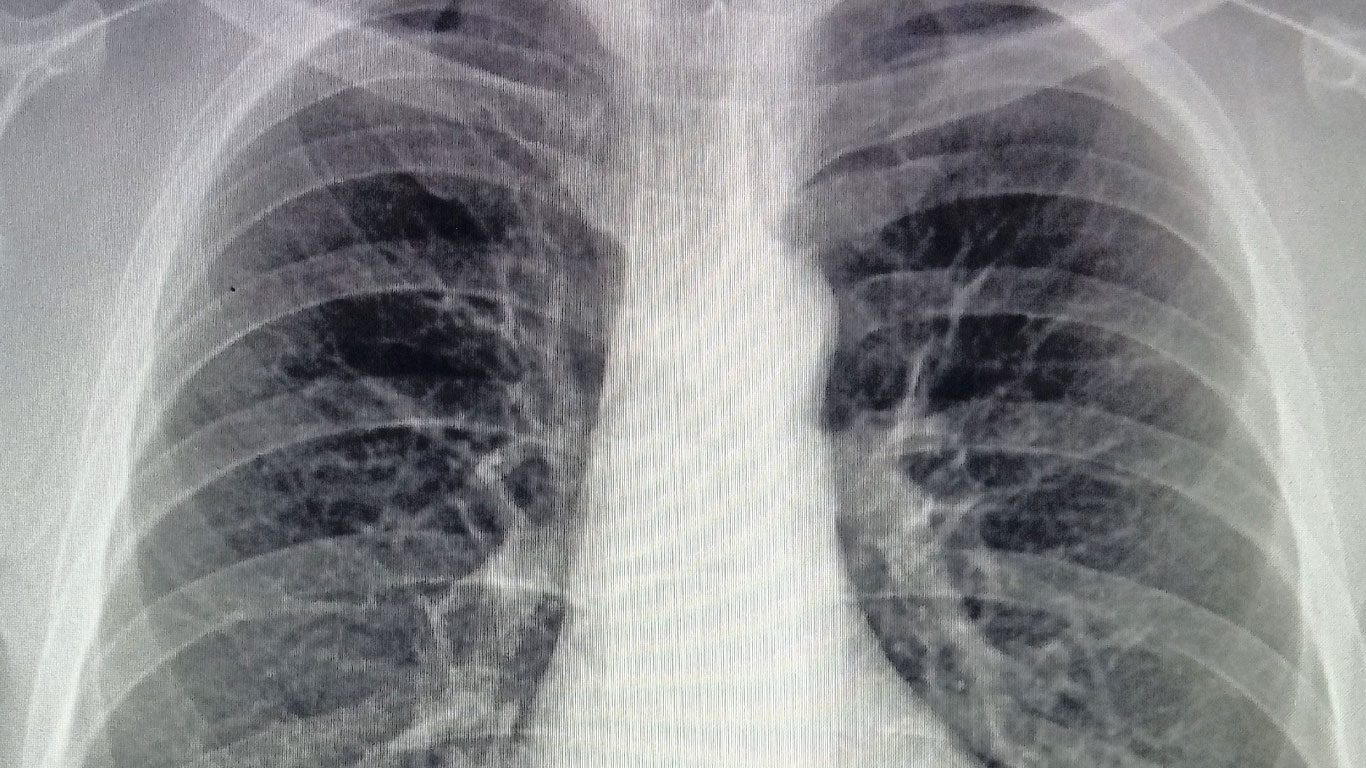
El carcinoma de pulmón de célula pequeña sigue siendo una de las principales amenazas en oncología, debido a su agresividad y la velocidad con la que avanza. Aunque la ciencia avanza, este cáncer demanda estrategias más comprehensivas e innovadoras.
El cáncer de pulmón de célula pequeña es uno de los desafíos más complicados en la oncología contemporánea. Aunque se presenta menos frecuentemente que el cáncer de pulmón de célula no pequeña, su carácter extremadamente agresivo y su rápido avance lo hacen un adversario complicado de manejar. A diferencia de otros cánceres, a menudo se diagnostica en fases avanzadas, cuando las alternativas de tratamiento son más escasas y las tasas de supervivencia, notablemente más bajas.
A lo largo de las últimas décadas, los avances científicos y tecnológicos han permitido mejorar la comprensión de esta enfermedad. Sin embargo, el panorama clínico aún enfrenta grandes desafíos. Las terapias actuales, como la quimioterapia y la radioterapia, han demostrado eficacia inicial, pero la mayoría de los pacientes experimenta recaídas en poco tiempo. Esto ha llevado a la comunidad médica a replantear las estrategias de tratamiento, orientándose hacia un enfoque multidisciplinar que combine distintas áreas del conocimiento para obtener mejores resultados.
La biología detrás de un cáncer agresivo
El CPCP se distingue por el rápido crecimiento de células malignas que se forman en los bronquios y pueden propagarse velozmente a otras áreas del organismo, como el cerebro, el hígado y los huesos. Este comportamiento se debe a su elevada tasa mitótica y a la habilidad de formar metástasis tempranas, lo que complica su control clínico. Asimismo, la enfermedad está fuertemente relacionada con el tabaquismo: más del 95% de los casos están vinculados al acto de fumar, lo que subraya la importancia de fortalecer las políticas de prevención y educación en salud pública.
Los estudios genómicos recientes han permitido identificar alteraciones moleculares específicas que podrían abrir la puerta a tratamientos personalizados. Mutaciones en genes como TP53 o RB1 son características comunes en este tipo de cáncer y representan posibles objetivos para el desarrollo de terapias dirigidas. Sin embargo, la complejidad del tumor y su variabilidad biológica siguen siendo obstáculos significativos.
Innovación terapéutica y medicina personalizada
Durante años, la quimioterapia basada en platinos (como el cisplatino y el etopósido) ha sido el estándar de tratamiento para el CPCP. Si bien ofrece respuestas iniciales favorables, la enfermedad suele reaparecer con mayor resistencia a los fármacos. En este contexto, la inmunoterapia ha emergido como una de las herramientas más prometedoras. Medicamentos como los inhibidores de puntos de control inmunitario (anti-PD-1 y anti-PD-L1) han mostrado resultados alentadores, mejorando la supervivencia global y ofreciendo nuevas esperanzas a pacientes en etapas avanzadas.
La integración de inmunoterapia y quimioterapia ha evidenciado extender la supervivencia de los pacientes y frenar el avance del cáncer. Sin embargo, los resultados pueden diferir significativamente de acuerdo al perfil genético y al estado del sistema inmunitario de cada individuo. Por esta razón, la dirección actual se orienta hacia una medicina más personalizada, capaz de ajustar los tratamientos a las particularidades específicas de cada tumor.
Además de los avances farmacológicos, la investigación en biomarcadores también está transformando la manera en que se diagnostica y monitorea el CPCP. La biopsia líquida, por ejemplo, permite detectar mutaciones y analizar la evolución tumoral a través de muestras de sangre, reduciendo la necesidad de procedimientos invasivos y mejorando el seguimiento del paciente.
La relevancia de un enfoque interdisciplinario
La gestión del cáncer de pulmón microcítico requiere una colaboración cercana entre oncólogos, neumólogos, radioterapeutas, patólogos y especialistas en cuidados paliativos. Este enfoque de trabajo conjunto no solo optimiza los resultados médicos, sino que también mejora la calidad de vida de los pacientes. La atención psicooncológica y el apoyo nutricional, por ejemplo, son componentes cruciales dentro del tratamiento, ya que ayudan a manejar el impacto emocional y físico de la patología.
En hospitales y centros especializados de todo el mundo, se están implementando unidades multidisciplinares dedicadas al tratamiento del cáncer de pulmón. Estas unidades facilitan la toma de decisiones clínicas conjuntas, reducen los tiempos de diagnóstico y permiten diseñar estrategias terapéuticas más eficaces. Asimismo, la telemedicina y las herramientas digitales están desempeñando un papel fundamental en el seguimiento y la comunicación con los pacientes, especialmente en regiones donde el acceso a la atención médica sigue siendo limitado.
Hacia un futuro con más opciones y esperanza
La lucha contra el cáncer de pulmón de célula pequeña está lejos de terminar, pero el progreso científico ofrece razones para el optimismo. Las nuevas combinaciones de inmunoterapia, quimioterapia y radioterapia, junto con el desarrollo de terapias dirigidas, representan una nueva era en la atención oncológica. A ello se suma la creciente conciencia sobre la prevención, la detección temprana y la importancia de dejar de fumar como medidas esenciales para reducir la incidencia de esta enfermedad.
El reto ahora consiste en garantizar que los avances lleguen a todos los pacientes, independientemente de su país o condición económica. Para lograrlo, es fundamental promover políticas públicas de salud que faciliten el acceso a diagnósticos tempranos, tratamientos modernos y programas de rehabilitación.
En definitiva, el cáncer de pulmón de célula pequeña representa la necesidad apremiante de integrar la ciencia, la innovación y la compasión en la atención sanitaria. Solamente mediante un trabajo colaborativo entre investigadores, profesionales médicos, instituciones y gobiernos se podrá convertir este diagnóstico en una posibilidad para vivir más tiempo con mejor calidad.

:max_bytes(150000):strip_icc()/urticaria--rash-on-arm-680795519-5999e4b3d963ac0010f39d6c1-0a8da01122f44ae382fb7016f3cda8d0.jpg)